Че такое когда бок колит
Ситуация, когда покалывает в правом боку, способна появляться периодически или беспокоить человека постоянно. Для врачей это сложный симптом, поскольку им нужно определить, какой именно орган воспалился и доставляет неприятные ощущения. В этой статье будут подробно рассмотрены диагностические методы и лечение явлений, при которых покалывает правый бок живота.
Причины возникновения болезненности с правой стороны: возможные заболевания
Со стороны нижнего правого ребра находятся желчный пузырь, печень, почка с мочеточником, половая система и двенадцатиперстная кишка. Болевой синдром способны вызывать неврологические заболевания. Только после прохождения полного обследования у врача-специалиста определяется источник болевых ощущений и назначается лечение.
Причинами покалываний в правом боку являются заболевания:
- желчевыводящих путей;
- пиелонефрит;
- плеврит;
- разрушение сустава тазобедренного;
- патологии лимфатической системы или вен;
- холецистит;
- нарушения ЖКТ;
- легочное воспаление;
- гинекологические.
Также покалывания провоцируют камни в почках.
От физической нагрузки
Покалывает в правом боку обычно после сильных физических перегрузок, в особенности после продолжительного бега, при беременности. В последнем случае к синдрому боли приводит дефицит физической подготовки. К мышцам и органам в нижней части живота при спортивных занятиях сильно приливает кровь. Печень, желчный пузырь и селезенка испытывают нагрузку и болят. Чтобы прошли неприятные ощущения, необходимо просто сделать паузу и передохнуть.

Зачастую покалывает в правом боку у беременных женщин, в особенности в последнем триместре, когда ребенок быстро набирает вес. Малыш частью своего тела давит на расположенные рядом органы, на желчный пузырь, двенадцатиперстную кишку и печень. В результате возникают изжога и болезненные покалывающие ощущения.
Данные физиологические источники болезненности не свидетельствуют о повреждении определенного органа. В ряде случаев, когда симптом появляется часто, иногда невыносим и имеются другие указания на патологию, требуются обследование и врачебная помощь.
Разновидности болевых ощущений в правом боку
Если покалывает правый бок живота, это является показателем того, что орган установил защитный механизм на те или иные раздражители. При определении диагноза имеет значение характер боли, поскольку он часто определяет, что именно болит – брюшные органы, костная система или сосуды. Выделяется боль:
- резкая;
- тупая ноющая;
- тянущая;
- покалывающая.
Для объективного обследования устанавливаются характер боли и местоположение, чтобы потом посредством МРТ, УЗИ или КТ определить очаг патологии. Тупая ноющая боль напоминает распирание, как будто внутри вставили какой-то предмет, давящий на поверхность органов. Если у долгих ноющих колик низкая интенсивность, это говорит о вовлечении в патогенез большого количества мелких чувствительных рецепторов. Подобный характер симптоматики – довольно частый показатель цирроза печени, кишечного воспаления, гепатитов, опухолей, аппендицита.
Если тупая долгая боль справа внезапно прошла, то это еще не говорит о выздоровлении, а о нарушении проводимости импульсов боли. Подобное явление характеризует некротический процесс в воспаленных тканях.
Боли тянущего характера часто проявляются при небольшой физической активности. Этот симптом характерен для заболеваний брюшины: воспаления матки, яичников и почек, части надпочечника, двенадцатиперстной кишки, а также спайки и острые гепатиты. Если тянущие болевые ощущения возникают редко, они могут говорить о продвижении по мочеточнику небольшого камушка или развитии остеохондроза позвонков поясницы.
Резко покалывает в правом боку внизу при наличии мелкого воспаленного очага. Это могут быть ущемление нервов, гинекологические заболевания, болезни мочевой системы или ЖКТ. Рези наблюдаются при воспалении яичников, переполнении газами кишечника, ущемлении позвоночного нерва и камне в мочеточнике.
Приступообразная и продолжительная боль
Боль покалывающая может быть приступообразной или продолжительной, как будто что-то колет изнутри тупым тонким острием. Это говорит о патологическом очаге при воспалении желчного пузыря, продвижении в почке камня и аппендиците. Болевые ощущения зачастую усиливаются при наклонах и разворотах корпуса, при активных движениях, кашле, вздохах.
Если не просто покалывает в правом боку живота, а появляются дополнительные признаки, требуется незамедлительная врачебная помощь. К синдрому боли могут присоединиться:
- высокая температура;
- рвота;
- расстройство стула;
- тошнота;
- трудности с мочеиспусканием;
- желтушность белков и слизистых глаз;
- чрезмерная раздражительность;
- общее недомогание;
- неприятное жжение при мочеиспускании и в нижней части брюшины.
В любом случае единичные боли в правом боку должны стать поводом для обращения за помощью к врачу.
Бывает, что покалывает в правом боку снизу.

Боль внизу живота
Частым источников болезненности в нижней части с правой стороны живота становится острый аппендицит. Именно в этой области локализуются колющие неприятные боли. К ним присоединяются тошнота, озноб, слабость и желудочная тяжесть.
Зачастую сначала покалывает в правом боку внизу живота, а затем возникает кишечное расстройство в форме поноса, повышается температура тела. С воспалившимся аппендицитом может справиться лишь хирургическое вмешательство. Нельзя заниматься самолечением в домашних условиях. Кроме оперативного вмешательства других вариантов устранения боли нет.
Еще одной патологией, которая проявляется в виде колик в правой части живота, является холецистит. Это воспалительный процесс желчного пузыря, к нему часто приводят чрезмерное употребление острой пищи и жиров. Колики могут отдавать резко в область плечевого сустава и под лопатку. Также при остром холецистите бывают позывы к рвоте, сильная тошнота, жар и отрыжка с плохим запахом. Чтобы желчный пузырь не загноился, требуется врачебная помощь. Если лечение лекарствами не помогает, понадобится оперативное вмешательство.
Когда еще покалывает правый бок внизу?

При пиелонефрите
Неприятные болезненные ощущения при пиелонефрите появляются в нижней части живота и между ребрами справа. К ним присоединяются частое мочеиспускание и озноб. Пиелонефрит или почечное воспаление вызывают загрязненная вода, неправильное питание или злоупотребление спиртными напитками. Чтобы устранить почечное воспаление, выписывают антибактериальные, обезболивающие, спазмолитические средства, а также мочегонные препараты. После продолжительного пиелонефрита либо его неправильного лечения в почках могут сформироваться камни.
Патологии половой сферы
Очень многие болезни половой сферы становятся причиной того, что покалывает правый бок внизу живота. К ним относятся:
- аднексит – процесс воспаления маточных труб и придатков; способен иметь односторонний характер, появляется после переохлаждения в молодом возрасте;
- кисты яичников – обусловлены гормональными сбоями; если случай серьезный, кисты удаляются посредством оперативного вмешательства, и боль только после этого проходит; большие кисты могут лопаться и вызывать внутреннее кровотечение и острую боль; в такой ситуации требуется срочная госпитализация пациентки;
- сальпингит – процесс воспаления трубы матки; такое случается из-за патологической микрофлоры, а также после травм или абортов; болевые ощущения усиливаются в туалете и при половой связи;
- эндометрит – процесс воспаления маточного эпителия в результате гормональных сбоев, инфицирования и переохлаждения; наблюдаются как тянущие боли, так и жар, общая интоксикация, выделения;
- эндометриоз – заболевание не воспалительного характера, при котором разрастается слизистая оболочка матки на соседние органы; диагностируются гормональные нарушения и кровотечения; с правой стороны возникает болезненность, которая передается в область таза.
Иногда покалывает в правом боку под ребрами.

Колющие боли в подреберье справа
Воспалительный процесс желчевыводящих путей вызывает боль в правом подреберье. Зачастую нарушения данных систем проявляются в подростковом возрасте. Также они характеризуются частой тошнотой, рвотой и горечью во рту. Нарушения лечится медикаментозно, к примеру, спазмолитиками и желчегонными препаратами.
Внезапная боль под ребрами нередко распространяется на верхнюю часть живота, в особенности по ночам. Данный симптом характерен для желчной колики наряду с сильным головокружением, ознобом, шумом и звоном в ушах, слабостью. Устраняется желчная колика интенсивной медикаментозной терапией, которая призвана ликвидировать мелкие камни и песок из протоков, воспаление.
Иногда не просто покалывает правый бок под ребрами.
Резкая невыносимая боль в подреберье справа колющего типа возникает при плеврите – осложнении такой болезни, как пневмония. Она появляется между ребрами в зоне лопаток и впереди, сопровождается затрудненным дыханием и сильным кашлем. Лечится плеврит антибиотиками, вызванную им температуру сбивают сиропами или жаропонижающими таблетками. В любом случае требуется срочная госпитализация, домашнее самолечение недопустимо.
Колющие боли при беременности
У многих женщин покалывает правый бок при беременности.
Такие симптомы – результат роста и развития плода, когда соседние органы постепенно отодвигаются. Незначительные покалывания и отсутствие прочих отрицательных явлений не опасны. Это физиологический процесс, который пройдет после родов.
Устранить боль поможет «Но-шпа», однако пользоваться ею самостоятельно без врачебного рецепта запрещено. Точный источник колющих болей будет определен врачом после тщательного осмотра и результатов анализов.
Что предпринять, если покалывает в правом боку под ребрами или снизу?

Диагностика покалывания в правом боку
Если в боку возникает частое покалывание без видимых причин, нужно посетить терапевты, который может отправить на консультацию к более узким специалистам, например, невропатологу, хирургу, гастроэнтерологу или гинекологу. В любом случае требуется проведение:
- анализа крови;
- УЗИ полости брюшины;
- МРТ; рентгенографии;
- КТ;
- анализа мочи;
- мазка.
Врач после сбора анамнеза пациента установит, какому именно воспаленному органу требуется помощь, нужна ли госпитализация больного.
Методы лечения
Покалывание в правом боку – симптом множества болезней, и каждая из них требует комплексного лечения.
Нужно сказать, что болезненность – это уже признак. Поэтому для ее ликвидации требуется своевременная и правильная постановка диагноза. С этой целью по назначению врача пациенты полноценно обследуются. После этого на основании результатов начинается лечение выявленной патологии. В зависимости от происхождения болезни лечением могут заниматься урологи, гастроэнтерологи, гинекологи и хирурги.
Терапевтический курс включает в себя следующие главные методы:
- лечение медикаментами: фармакологические средства выбирает врач; при определении злокачественных новообразований осуществляется радио- и химиотерапия либо лучевое облучение;
- в практике врачей используются антибактериальные препараты для предотвращения воспалительных процессов; при вирусном происхождении заболевания лечение не обходится без противовирусных средств; в качестве вспомогательного лечения назначаются анальгетики или спазмолитики;
- хирургическое вмешательство – осуществляется тогда, когда консервативное лечение невозможно, а также при диагностировании ряда болезней;
- нетрадиционная медицина – применяется только как вспомогательное лечение; на основании определенного диагноза лечащий врач или фитотерапевт назначают народные средства, снимающие болевой синдром и облегчающие состояние здоровья в целом;
- специалисты в большинстве случаев назначают фитотерапию целебными травами; они лежат в основе настоев, отваров, принимающихся перорально и как препараты местного назначения;
- составление диеты: помогает во время лечения и восстановительного периода; врач подбирает рацион на основе диагностированной болезни; при поражении желчного пузыря нельзя есть жареную, острую и жирную пищу; кишечные патологии исключают продукты с грубой клетчаткой; при ряде гастроэнтерологических болезней требуется продолжительное голодание.

Снимать боли в боку независимо от происхождения болезни запрещено посредством согревающих компрессов. При незначительных покалываниях можно принимать спазмолитики.
Обезболивающими средствами запрещено злоупотреблять. При непроходящем покалывании или приобретении им систематического характера боль со временем нарастает, поэтому нужно сразу же обратиться к специалисту.
Самостоятельно лечиться запрещено. Допускается только облегчение болевого синдрома методами, разрешенными врачом. Если боль сопутствует опасным заболеваниям, нужно оказать экстренную медицинскую помощь.
Источник
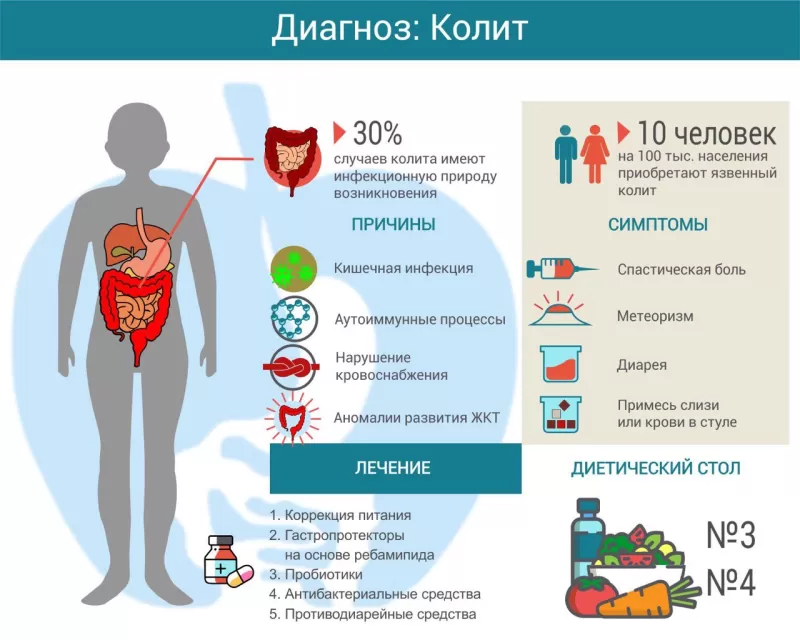
Колитом называется воспаление слизистой оболочки толстой кишки. Существует множество причин его возникновения, включая инфекцию, аутоиммунный процесс, нарушение кровоснабжения. При длительном и хроническом течении симптомы колита существенно нарушают качество жизни пациента. Лечение зависит от причины заболевания, может включать антибиотики, гастропротекторы, спазмолитики и другие препараты. Большая роль отводится адекватно подобранной диете.
Классификация
По течению колиты бывают острыми и хроническими. В первом случае симптомы появляются внезапно, быстро нарастают. При хроническом варианте течение болезни длительное, с периодами ремиссий и обострений.
Существует много различных форм колита, в том числе:
- неспецифический язвенный;
- ишемический;
- инфекционный;
- лекарственный;
- спастический;
- атипичный и др.
Воспалительный процесс может распространяться на всю толстую кишку (панколит) или локализоваться в её отделе (тифлит, сигмоидит, трансверзит, проктит).
Причины
Наиболее частая причина колита — инфекционные патогены (бактерии, вирусы, грибы), проникающие в толстый кишечник вместе с едой. Воспалительный процесс могут спровоцировать следующие бактерии:
- кампилобактерии;
- шигеллы;
- кишечная палочка;
- иерсиния;
- сальмонелла и др.

Бактерия Clostridium difficile – причина опасного псевдомембранозного колита
Иногда причиной колита становится бактерия Clostridium difficile. Обычно воспаление такого рода развивается после приема антибиотиков или госпитализации. Другое название данного заболевания — псевдомембранозный колит. Это связано с тем, что клостридии образуют на поверхности слизистой фибринозную плёнку.
Другие причины воспаления толстого кишечника:
- аутоиммунный процесс (болезнь Крона, язвенный колит);
- нарушение кровоснабжения кишечной стенки (ишемия);
- аномалии развития ЖКТ;
- аллергические реакции;
- инвазия коллагена и лимфоцитов (микроскопический колит).
У детей младше 1 года колит часто обусловлен аллергией на коровье или соевое молоко. Иногда заболевание возникает во время грудного вскармливания, если мать пьет коровье молоко и передает его белок ребенку.
Симптомы
Воспалительный процесс в слизистой кишечника приводит к периодическим спазмам, что вызывает колики и боль. Обычно болевые ощущения локализуются в нижней части живота, иногда по ходу ободочной кишки. Нередко боль сопровождается вздутием живота (метеоризм), могут возникать тенезмы – ложные позывы на дефекацию.
Из-за усиленной перистальтики (сокращений кишечника) жидкость не успевает всасываться в просвете кишечной трубки, возникает водянистый стул. После дефекации боль может утихнуть, но затем возвращается при следующем посещении туалета. У некоторых людей с колитом, наоборот, возникают запоры. Особенно часто это наблюдается при врожденных аномалиях кишечника.
Во время обострения процесса некоторые пациенты замечают примесь слизи или крови в стуле. Последний признак является основанием для обращения за экстренной медицинской помощью, так как может свидетельствовать о кишечном кровотечении.
В зависимости от причины колита, возникают дополнительные симптомы:
- лихорадка;
- озноб;
- обезвоживание (что включает слабость, головокружение и уменьшение мочевыделения);
- общее недомогание;
- быстрая утомляемость;

- потеря веса;
- признаки гиповитаминоза (сухость кожи, ломкость ногтей, трещины в углах рта и пр.).
Аутоиммунные заболевания кишечника, такие как язвенный колит или болезнь Крона, часто сопровождаются воспалением в суставах (артрит), поражением глаз (ирит), кожи и слизистой рта (афтозные язвы).
Осложнения на фоне колита — относительно редкое явление. Тем не менее, при тяжелом течении заболевания и отсутствии адекватного лечения возможны:
- перфорация кишечника с последующим перитонитом;
- токсичный мегаколон — ослабление перистальтики кишечника и вздутие живота;
- язвы слизистой и кровотечение из них.
Некоторые эксперты также считают, что колит повышает риск колоректального рака. Особенно это характерно для людей с длительной и тяжелой формой заболевания.
Диагностика
Диагностикой и лечением колита обычно занимается гастроэнтеролог. Если предполагается инфекционная этиология заболевания, обращаются к врачу-инфекционисту.
На первичном приеме врач расспросит о характере и давности симптомов, их прогрессировании, о том, как часто возникают и после чего ухудшаются. Важно сообщить о сопутствующих хронических заболеваниях, семейном анамнезе, вредных привычках.
После общего осмотра, включающего пальпацию живота, понадобятся дополнительные исследования:
- клинический и биохимический анализ крови;
- исследование кала (копрограмма);
- УЗИ органов брюшной полости;
- рентгенологическое исследование толстого кишечника;
- фиброколоноскопия.

На приеме у врача нужно подробно рассказать об имеющихся симптомах, их длительности, провоцирующих факторах
Колоноскопия нужна не только для выявления и подтверждения воспалительного процесса слизистой кишечника. Она помогает визуализировать злокачественные и доброкачественные образования, эрозии и язвы, микроповреждения слизистой.
Лечение
Лечение колита, прежде всего, зависит от причины. Поскольку воспаление толстого кишечника часто ассоциировано с диареей (поносом), в первую очередь проводится регидратация – перорально (через рот) или внутривенно на базе стационара.
При хронических колитах с запором рекомендуют слабительные. Предпочтение отдают препаратам, размягчающим стул: миндальное, вазелиновое или касторовое масла.
Для лечения воспаления кишечника также используют следующие группы лекарственных средств:
- гастропротекторы (Ребагит);
- антидиарейные (Лоперамид);
- пробиотики (Линекс, Бифиформ);
- спазмолитики (Метеоспазмил);
- антибиотики (если установлена бактериальная этиология колита);
- антиагреганты (Пентоксифиллин) при ишемическом поражении.
Оперативное лечение показано при осложнениях. В зависимости от проблемы проводится эндоскопическая тромбэмболэктомия из ветвей брюшной аорты, резекция участка кишечника и пр.
Важное место в лечении колита занимает соответствующая диета. Питание рекомендуется дробное 4-5 раз в сутки. В период обострения предпочтение отдают мягкой пище в отварном, паровом или запеченном виде. Лучше подавать её тёплой, холодные блюда могут усиливать перистальтику кишечника.

При колите блюда нужно подавать теплыми, лучше в отварном виде
Основу меню составляют блюда из овощей без грубой клетчатки (кабачки, тыква, морковь, картофель), каши (кроме пшеничной и перловой), нежирное отварное мясо и рыба (судак, хек, треска). Разрешаются яйца, подсушенный хлеб, галетное печенье.
В качестве источника витаминов рекомендуются разбавленные водой (1:1) свежие соки. Их начинают принимать постепенно, сначала по 50 мл, постепенно увеличивая до 150 мл. Бактерицидным действием обладают соки из клюквы, малины, граната.
Ограничивают блюда с большим количеством клетчатки, в том числе свежие фрукты и овощи. В последующем диету постепенно расширяют. Но даже в период ремиссии исключают следующие продукты:
- алкоголь;
- газированные напитки;
- молочные продукты (если есть непереносимость лактозы);
- сушеные бобы, горох, бобовые, орехи, сухофрукты;
- пряности;
- продукты, содержащие сорбит (жевательная резинка и конфеты без сахара);
- жирное и жареное мясо или рыба.
Прогноз и профилактика
При инфекционном колите прогноз благоприятный. Назначение антибактериальных препаратов быстро устраняет симптомы и возвращает пациента к полноценной жизни.
При аутоиммунном процессе (неспецифический язвенный колит, НЯК) требуется пожизненное лечение курсами. Также необходимы постоянная диета и контроль для предупреждения осложнений.
Профилактика любого колита – это полноценное здоровое питание, ограничение стрессов, соблюдение правил гигиены и обработки пищевых продуктов. Любые антибиотики нужно принимать только при наличии показаний и в дозировке, предписанной врачом, — это позволит избежать нарушения микробиоты кишечника и сопутствующих симптомов. В профилактике ишемического поражения ЖКТ помогут меры по снижению холестерина крови, отказ от курения и контроль артериального давления.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
