Боли при язвенном колите

Язвенным колитом кишечника чаще болеют горожане, проживающие в развитых странах. Для заболевания характерен северный градиент (южане страдают им реже). Считается, что оно дебютирует либо в молодом (до 30 лет), либо в пожилом (старше 60) возрасте, хотя им могут заболеть люди на протяжении всей своей жизни.
Язвенным колитом называют пожизненную болезнь, которая поражает слизистую исключительно толстой кишки и проявляется ее деструктивно-язвенным воспалением разной интенсивности. Оно всегда поражает прямую кишку, постепенно непрерывно распространяясь или сразу захватывая остальные части толстой кишки. Также это заболевание называют неспецифическим язвенным колитом (НЯК).
Симптомы язвенного колита
Язвенный колит может поражать разные отделы толстой кишки.
Проявления язвенного колита и их выраженность очень различаются. У одних пациентов много лет сохраняется вполне приличное самочувствие, а недуг манифестирует лишь примесью крови в стуле. Такие больные нередко связывают этот симптом с геморроем, избегают полноценного обследования и увлекаются самолечением по интернету или народной медициной. Другие же с самого начала язвенного колита госпитализируются с многократными кровавыми поносами, недержанием кала, высоченной температурой, болями в животе, сильным сердцебиением и общей слабостью.
Наиболее специфичными симптомами язвенного колита являются:
- кровь в каловых массах (присутствует у более 90 % пациентов, ее количество колеблется от едва различимых следов на использованной салфетке или туалетной бумаге до кровавого месива, в котором с трудом различается сам стул);
- слизь и гной в кале;
- поносы (характерны для 65 % больных, необильные, от 1 до 20 раз и даже более за сутки);
- запоры (встречаются у 20 % пациентов, зачастую свидетельствуют о воспалительном поражении нижних частей толстой кишки: прямой и/или сигмовидной);
- ложные позывы на опорожнение кишечника (вместо кала из кишки выходят кровь с гноем и слизью – «ректальный плевок»);
- ночная дефекация (пациенты просыпаются из-за неудержимой потребности опорожнить кишку);
- каловое недержание;
- вздутие живота;
- болевые ощущения (присущи лишь половине пациентов, чаще умеренные, связанные с кишечным опорожнением, локализующиеся в левой части живота);
- признаки интоксикации (при тяжелом и распространенном воспалении появляются лихорадка, рвота, учащенное сердцебиение, похудение, обезвоживание, потеря аппетита и др.).
В 10 % случаев помимо упомянутых кишечных и общих симптомов возникают внекишечные проявления:
- суставные поражения;
- разные высыпания на коже и слизистых (например, во рту);
- глазные расстройства;
- поражения печени и желчных протоков;
- тромбообразование и др.
Они могут предшествовать кишечным расстройствам. Выраженность внекишечных проявлений иногда зависит от активности воспалительного поражения кишки, а в ряде случаев совершенно с ней не связана.
Причины
Несмотря на активное изучение и всевозможные научные исследования, точное происхождение и причины язвенного колита кишечника пока неизвестно. Высказываются предположения, что его могут провоцировать:
- некая неустановленная инфекция (но язвенный колит не заразен);
- несбалансированное питание (фастфуд, рацион с нехваткой клетчатки и др.);
- генетические мутации;
- лекарственные средства (негормональные противовоспалительные препараты, контрацептивы и др.);
- стрессы;
- сдвиги кишечной микрофлоры.
В итоге у таких пациентов иммунная система вместо чужеродных микробов и вирусов начинает разрушать клетки собственной кишечной слизистой, приводя к формированию язв.
Считается, что от заболевания защищают:
- удаление аппендикса (но не просто так, а по поводу развившегося острого аппендицита);
- курение (но если некурящий пациент с язвенным колитом начинает дымить, то это лишь усугубит имеющиеся проблемы).
Диагностика
Колоноскопия – основной метод обследования пациента с подозрением на язвенный колит
Некоторые пациенты с подозреваемым язвенным колитом страшатся инструментального обследования кишечника, поэтому избегают посещения доктора, спорят с ним или пренебрегают рекомендованными диагностическими процедурами. Но современная лечебная тактика полностью строится на протяженности и активности воспалительного процесса в кишке. Дефицит необходимой информации может сказаться на успешности лечения. Многие процедуры не так уж мучительны, а «страшную колоноскопию» в приличных клиниках зачастую осуществляют под наркозом (точнее? в медикаментозном сне).
Необходимое комплексное обследование таких больных может включать:
Инструментальные методики
- фиброилеоколоноскопию – основной метод обследования (эндоскопический осмотр небольшого самого нижнего участка тонкой кишки и абсолютно всей толстой кишки, исследование уточняет протяженность и выраженность язвенного колита, наличие сужений, полипов и псевдополипов, предоставляет возможность забора материала для морфологической оценки);
- морфологический (гистологический) анализ (выявляет присущие язвенному колиту микроскопические признаки, исключает предраковые и раковые изменения);
- ирригоскопия (рентгенологический осмотр с контрастированием устанавливает воспалительные изменения толстой кишки, исключает сужения, новообразования, но не заменяет собой эндоскопическую процедуру);
- гидроМРТ кишечника (процедура уточняет состояние толстой кишки и окружающих ее тканей, исключает вовлечение в процесс тонкой кишки, наличие свищей и инфильтратов);
- УЗИ (обнаруживает косвенные признаки болезни – расширение кишки, утолщение ее стенок)
Лабораторные методы
- гемограмма (в тяжелых ситуациях выявляет ускорение СОЭ, подъем тромбоцитов и лейкоцитов, падение гемоглобина);
- C-реактивный белок крови (его подъем коррелирует в активностью болезни);
- копрограмма (в кале находят скрытую и явную кровь, наличие эритроцитов, лейкоцитов);
- оценка аутоантител (в 70 % случаев при язвенном колите находят перинуклеарные цитоплазматические антинейтрофильные антитела или pANCA);
- бактериологические посевы (исключение дизентерии, псевдотуберкулеза и других инфекций);
- молекулярно-генетические исследования (ПЦР) для исключения вирусного и паразитарного поражения;
- фекальный кальпротектин (этот параметр оценивают в кале, он отражает наличие воспаления в кишечнике, используется для исключения рецидива язвенного колита или невоспалительных кишечных болезней).
Объем нужного обследования может определить лишь доктор.
К какому врачу обратиться
Лечением неспецифического язвенного колита занимается врач-гастроэнтеролог. Диагностика проводится с помощью квалифицированного эндоскописта. В лечении важна диета, поэтому рекомендуется обратиться к диетологу и составить рацион согласно его советам. При необходимости лечение проводится с помощью хирурга.
25 декабря 2018153 просмотра107 дочитываний3 мин 30 секунд153 просмотра. Уникальные посетители страницы.107 дочитываний, 70%. Пользователи, дочитавшие до конца.3 мин 30 секунд. Среднее время дочитывания публикации.
Чем опасен «обычный» атрофический гастрит
Хронический гастрит с атрофией слизистой желудка становится все более частым диагнозом. При этом пациенты, у которых он обнаруживается, относятся к своему новому заболеванию неоднозначно. Некоторые «отмахиваются» от него, считая, что гастрит есть практически у всех наших взрослых современников, а поэтому и не стоит им особо заниматься. Другие же, почерпнув поверхностную информацию из доступных источников, впадают в ужас и думают, что теперь рак для них неотвратим. Иногда в этом виновны доктора, не разъяснившие своим больным суть недуга, его тяжесть, необходимость лечения и возможные последствия. Попробуем хотя бы частично восполнить данный пробел.
У здорового человека в слизистой выстилке желудка находятся железы, образующие основные компоненты желудочного сока. Ими являются соляная кислота и ферменты, которые расщепляют белки любой съеденной человеком пищи. В случае развития атрофического гастритаклетки этих желез замещаются рубцовой (фиброзной) тканью и/или клетками, схожими с кишечными.
Причины атрофии
Чтобы выбрать оптимальную лечебную стратегию, важно понимать причины болезни.
Атрофия в слизистой желудка может оказаться результатом:
- наличия микробов Helicobacter pylori;
- иммунных поломок (аутоиммунного процесса);
- пагубного влияния факторов окружающей среды (курение, диета с недостатком антиоксидантов, алкоголь, соль, нитриты, нитраты пищи и др.).
У отдельных пациентов могут присутствовать сразу несколько причин.
Виды атрофии
Оценивая атрофию, доктора отмечают, что она отличается по местонахождению, подразделяясь на:
- атрофию слизистой дна и/или тела желудка (фундальную);
- атрофию слизистой антрального (выходного) отдела желудка;
- распространенную (мультифокальную) атрофию (поражается слизистая оболочка сразу несколько частей или даже всего желудка).
Кроме того, выделяют различные степени тяжести атрофического процесса. По последней классификации, активно рекомендуемой международными экспертами, их четыре. Причем степень тяжести и площадь распространения атрофии никак не связаны с субъективными ощущениями пациента и выраженностью его жалоб. Так, при атрофии 1-й степени (при которой риск появления рака в желудке совсем отсутствует) больной может страдать от болей и тошноты. А при атрофических изменениях, соответствующих 4-й степени, и высоком риске возможного развития онкологического процесса пациент отмечает великолепное самочувствие.
Последствия атрофии
Существует угроза перерождения атрофии в раковую опухоль.
Большинство пациентов думает, что при атрофии желудочной слизистой нарушается переваривание основных компонентов пищи и возникает «несварение». Действительно, в случае тяжелого и распространенного атрофического процесса (особенно при фундальной атрофии) такое возможно. Однако атрофический гастрит таит и гораздо более серьезные последствия.
Международные врачебные сообщества единодушно признали, что крохотные бактерии Helicobacter pylori оказались наиболее доказанным фактором, повышающим риск образования раковых опухолей желудка. Процесс их формирования проходит не один этап. Сначала эти микробы провоцируют неатрофический гастрит. Затем он становится атрофическим. В дальнейшем в желудочной слизистой появляются клетки, которые похожи на клетки тонкой или толстой кишки (доктора называют такую трансформацию кишечной метаплазией). Постепенно кишечная метаплазия преобразуется в дисплазию. И финальным же стадией этого последовательного процесса является рак желудка.
Конечно же, далеко не у всех больных с атрофическим гастритом разовьются все перечисленные этапы. На процесс влияют и генетические особенности конкретного пациента, и состояние его иммунитета, и вид микробов Helicobacter pylori (они различаются по способности вызывать рак), и факторы среды, и образ жизни. Все эти факторы определяют:
- наличие и тяжесть атрофии (и кишечной метаплазии);
- влияние на выработку желудочного сока;
- степень риска образования рака.
Но у больных, инфицированных этими злосчастными микробами и имеющих тяжелый атрофический гастрит, вероятность появления рака в желудке в 5 раз больше, чем у пациентов с Helicobacter pylori, но без атрофического гастрита и в 14 раз выше, чем у счастливчиков, незараженных этими бактериями и не имеющих атрофию желудочной слизистой.
Если же атрофия имеет аутоиммунное происхождение, то увеличивается не только риск рака (в 2-4 раза), но и гормонально-активных карциноидных опухолей желудка.
Варианты течения
В ходе многолетних наблюдений исследователями было установлено, что при атрофическом гастрите возможны разные варианты, включающие:
- обратное развитие атрофии (это происходит только в теле желудка);
- стабилизацию атрофии (в особенности при легкой степени процесса);
- прогрессирование атрофии (чаще при умеренной и тяжелой атрофии, без лечения, у пожилых).
Безусловно, что при последний из них является наиболее неблагоприятным. Обратное же развитие атрофии или ее стабилизация возможны при своевременном и адекватном лечении.
Ученые, занимающиеся канцеропревенцией (предотвращением рака), приводят убедительные доказательства того, что эрадикация (полное уничтожение) микроорганизмов Helicobacter pylori снижает риск формирования рака желудка. Конечно, эффективность лечения существенно выше до развития предраковых изменений (то есть на этапе неатрофического гастрита). Но и в случае атрофии устранение Helicobacter pylori может замедлить ее прогрессирование или даже привести к обратному развитию. Особенно хорошие результаты наблюдаются при лечении молодых больных. По данным японских гастроэнтерологов у пациентов младше 30 лет эффект канцеропревенции достигает почти 100%, у больных же старше 70 лет этот показатель понижается до 41% у мужчин и до 71% у женщин.
В лечении же аутоиммунного гастрита, к сожалению, пока нет таких обнадеживающих результатов. Более того, пока для врачей даже не разработаны рекомендации международного уровня (с учетом всех правил и принципов доказательной медицины).
Таким образом, атрофический гастрит хоть и считается предраковым заболеванием, но он ни в коем случае не является «смертным приговором» и вовсе необязательно закончится раком желудка.
Злокачественное перерождение желудочной слизистой представляет собой сложный, постепенный и многоступенчатый процесс, на который влияет множество разных факторов. Но появление атрофии должно быть сигналом к своевременному и грамотному лечению под руководством специалиста.
К какому врачу обратиться
Заболевания желудка, в том числе и атрофический гастрит, лечит гастроэнтеролог. На начальном этапе поможет и терапевт, и семейный врач. По мере прогрессирования болезни обязательно нужно будет пройти ФГДС, то есть необходимо будет обратиться к опытному врачу-эндоскописту. В некоторых случаях для интерпретации полученных изменений больного осматривает онколог. Для более тщательного лечения нужно посетить диетолога, а также физиотерапевта, и узнать о допустимых методах лечения болезни в домашних условиях.
Подготовлено по материалам статьи: https://myfamilydoctor.ru/yazvennyj-kolit-kishechnika-simptomy-prichiny-lechenie/
Берегите себя и подписывайтесь на наш дзен канал, удачи!
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Источник
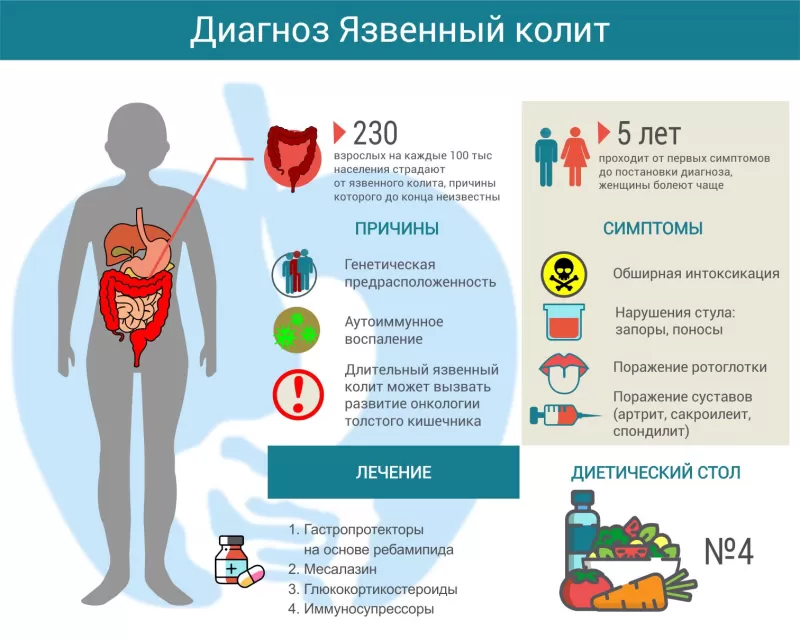
Язвенный колит (другое название – неспецифический язвенный колит, НЯК) – аутоиммунное заболевание, которое проявляется хроническим гнойно-геморрагическим воспалением стенок толстого кишечника. Чаще болеют люди от 20 до 40 лет, как мужчины, так и женщины. В мире частота патологии варьируется от 50 до 230 человек на 100000 населения[1]. Возможно, такой разброс заболеваемости вызван не объективными причинами, а различными подходами к диагностике. Болезнь отличается разнообразием проявлений, и зачастую от первых симптомов до установления окончательного диагноза проходит несколько лет. Позднее обнаружение и неадекватное лечение приводят к развитию осложнений и способствуют увеличению смертности (в России – 17 случаев на миллион населения, в Европе – 6 случаев[2]).
Причины язвенного колита
Врачи до сих пор не до конца понимают механизм развития язвенного колита. Известно, что основная проблема – аутоиммунная реакция. По какой-то причине иммунитет начинает воспринимать ткани толстой кишки как чужеродные и пытается их уничтожить. Предположительно, первопричиной являются генетические изменения, провоцирующие чрезмерную иммунную реакцию на бактериальные антигены.
Бактериальных клеток в толстом кишечнике в 10 раз больше, чем клеток во всем человеческом организме, и с какого-то момента иммунная реакция переносится с них на компоненты кишечной стенки. Подобный механизм – сходство антигена бактерии и некоторых тканей организма, «сбивающее» с толку иммунитет – лежит в основе ревматизма и гломерулонефрита.
Катализатора подобных реакций пока не выявлено. Можно говорить лишь о предрасполагающих факторах:
- наследственность: у кровных родственников пациентов с язвенным колитом вероятность заболеть в 15 раз выше, чем у «среднестатистического» человека[3];
- стресс;
- кишечная инфекция;
- острая вирусная инфекция (не обязательно энтеровирусная);
- гиповитаминоз D;
- дефицит пищевых волокон и избыток животного белка в питании.
Классификация язвенных колитов
По расположению воспаления наибольшей активности язвенный колит делится на:
- дистальный (проктит, проктосигмоидит) – воспалены самые дальние участки кишечника: прямая и сигмовидная кишка;
- левосторонний – как следует из названия, воспалены левые отделы толстого кишечника вплоть до середины поперечной ободочной. Это уже упомянутые прямая и сигмовидная плюс нисходящая ободочная и частично поперечная ободочная кишка;
- тотальный – воспаление поражает толстый кишечник на всем протяжении.
По тяжести текущего обострения (атаки) язвенный колит может быть:
- легким;
- средней тяжести;
- тяжелым.
По характеру заболевания:
- острый – диагностирован впервые, первые симптомы появились менее полугода назад;
- хронический непрерывный: обострения следуют практически без перерыва, длительность ремиссии менее 6 месяцев;
- хронический рецидивирующий: обострения сменяются ремиссиями продолжительностью более полугода.
Язвенный колит – причины, симптомы, лечение, диетический стол
Симптомы язвенного колита
Как говорилось выше, симптомы язвенного колита крайне разнообразны и зачастую на первый взгляд не имеют никакого отношения к кишечнику. Именно поэтому нередки диагностические ошибки и неправильное лечение.
Синдром нарушения стула:
- диарея – в тяжелых случаях до 20 раз в сутки;
- примесь слизи, гноя, крови в водянистом кале;
- тенезмы – ложные болезненные позывы к дефекации;
- «ректальный плевок» – выделение небольшого количества кровянистой слизи после позыва.
Чем обширнее поражения, тем тяжелее диарея. При дистальном колите (поражение только прямой и сигмовидной кишки) поносы могут чередоваться с запорами, вызванными спазмом вышележащих отделов кишечника.
Болевой синдром: ноющие, схваткообразные болислева и внизу живота, реже – в районе пупка. Появляются через 30-90 минут после еды, достигают максимальной интенсивности непосредственно перед дефекацией, после чего ослабевают. По мере того, как патология прогрессирует, связь между болью и приемом пищи стирается.
Геморрагический синдром. Воспаленные участки кишечника кровоточат, что постепенно приводит к развитию анемии.
Внекишечные проявления язвенного колита есть почти у половины пациентов[4]. Именно они создают разнообразие симптоматики и условия для диагностических ошибок.
Аутоиммунные системные проявления вызваны вовлечением в аутоиммунную реакцию других органов:
- артропатии (боли и воспаления в суставах);
- поражение кожи (гангренозная пиодермия, узловатая эритема);
- афтозный стоматит (язвочки на слизистой рта);
- воспаление склеры, радужной оболочки глаз (увеит, ирит, иридоциклит, эписклерит);
Системные проявления, вызванные метаболическими нарушениями, появляются на фоне длительного воспаления и связанных с ним изменений в организме:
- холелитиаз (камни в желчном пузыре);
- стеатоз печени, стеатогепатит;
- тромбоз периферических вен;
- тромбоэмболия легочной артерии.
Нередко пациент меняет одного узкого специалиста за другим с жалобами на внекишечные проявления прежде, чем попадает к гастроэнтерологу, который и собирает «пазл». К тому же внекишечные проявления могут начаться раньше кишечных симптомов.
Осложнения язвенного колита

Боль и частые позывы к дефекации – основные симптомы со стороны кишечника
Кишечное кровотечение. «Подкравливает» язвенный колит постоянно, но при повреждении крупного сосуда кровотечение становится опасным для жизни. Пациент жалуется на резкую слабость, сердцебиение, покрывается холодным потом. Резко падает АД. В тяжелых случаях возможна спутанность сознания, шок.
Токсическая дилатация толстой кишки – паралич толстого кишечника с повышением давления внутри него. Внезапно повышается температура, опасно снижается АД, пациент жалуется на резкую слабость. Токсическая дилатация опасна перфорацией и перитонитом. Смертность при этом осложнении достигает 50%[5].
При малейшем подозрении на возможное осложнение язвенного колита нужно немедленно обратиться к врачу для госпитализации в хирургический стационар.
Диагностика язвенного колита
Основной метод диагностики – колоноскопия, во время которой врач проводит биопсию (забор образцов тканей кишечника для изучения под микроскопом).
В качестве дополнительного обследования могут назначить ирригоскопию, магнитно-резонансную или компьютерную томографию с контрастированием.
Чтобы уточнить общее состояние организма, назначают общий и биохимический анализы крови, анализ кала и другие исследования, в зависимости от жалоб конкретного пациента.
Лечение язвенного колита
В периоды обострений рекомендуется диетический стол №4. По мере стихания симптомов рацион расширяют, ориентируясь на переносимость тех или иных продуктов.
Для уменьшения активности воспалительного процесса рекомендуют месалазин в виде ректальных суппозиториев, ректальной пены или таблеток – в зависимости от тяжести и распространенности процесса.
Чтобы улучшить регенерацию слизистой оболочки, назначают гастропротекторы на основе ребамипида. Они уменьшают активность воспаления, снижают проницаемость эпителиального барьера и способствуют скорейшему восстановлению нормальной структуры и функции кишечной стенки.
Кроме того, чтобы купировать воспаление, могут рекомендовать глюкокортикостероиды (будесонид, преднизолон), препараты, подавляющие иммунитет (азатиоприн), моноклональные антитела (инфликсимаб, адалимумаб, голимумаб или ведолизумаб).
Схемы применения и дозы определяет врач, но нужно настраиваться на длительный курс поддерживающей терапии – преждевременное прекращение лечения способствует рецидиву.
При неэффективности консервативной терапии и появлении осложнений необходима операция – удаление пораженного участка толстой кишки.
Прогноз и профилактика язвенного колита
Кишечное кровотечение крайне опасно
При легком течении заболевания и адекватной терапии прогноз благоприятен. Возможна многолетняя ремиссия.
Угрозу несут осложнения, возникшие на фоне тяжелого обострения. Риск его в течение жизни составляет 15%[6]. Еще одна причина возможного неблагоприятного исхода – малигнизация процесса. Вероятность злокачественного перерождения тканей кишечника увеличивается вместе со «стажем» заболевания. Поэтому нужно регулярно проходить процедуру колоноскопии (минимум раз в год).
Так как причины болезни до конца не выяснены, специфической профилактики не существует.
[1] С.Р.Абдулхаков, Р.А.Абдулхаков. Неспецифический язвенный колит: современные подходы к диагностике и лечению. Вестник современной клинической медицины, 2009.
[2] П. В. Главнов, Н. Н. Лебедева, В. А. Кащенко, С. А. Варзин. Язвенный колит и болезнь Крона. Современное состояние проблемы этиологии, ранней диагностики и лечения. Вестник СПбГУ. 2011.
[3] там же.
[4] Н.Т. Ватутин, А.Н. Шевелёк, В.А. Карапыш, И.В Василенко. Неспецифический язвенный колит. Архив внутренней медицины, 2015.
[5] Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
[6] там же
Источник
