Беременность без иммунитета к краснухе
Такое острозаразное вирусное заболевание, как краснуха, чаще всего встречается у детей и протекает в лёгкой форме, не требующей специального лечения. Проблема в том, что наибольшая опасность возникает, когда краснухой заболевает беременная женщина. Дело в том, что вирус этой болезни легко преодолевает защитные барьеры растущего плода и вызывает у него серьёзные нарушения в развитии. Поэтому вакцинация от этого недуга поставлена на государственный уровень во многих странах.
Что такое краснуха, возбудитель
Краснуха — это эпидемическое инфекционное заболевание, которое вызывается вирусом, относящимся к группе тогавирусов. Источником инфекции может быть только заразный человек. Вирус передаётся воздушно-капельным путём, определяется в носовой полости, крови и моче. Проявляет неустойчивость к внешним факторам: погибает при температуре плюс тридцать семь градусов через несколько часов. Особенность заболевания в том, что инфицированный человек заразен примерно в течение недели до появления характерных симптомов и столько же после их исчезновения.
Краснуха у беременных: симптомы заболевания
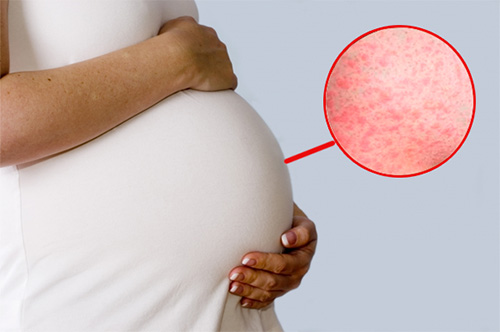
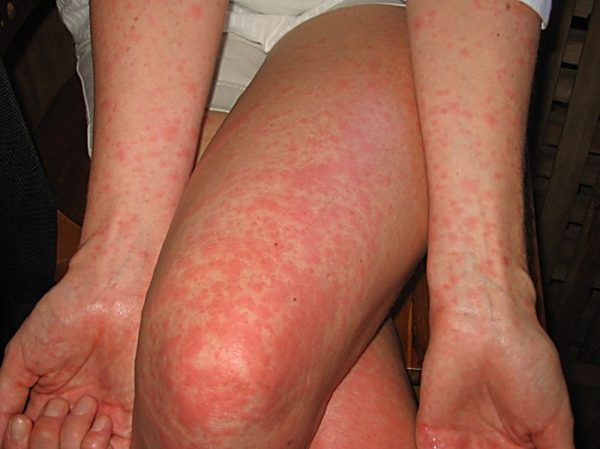 Краснуха характеризуется многочисленными высыпаниями пятнистой формы
Краснуха характеризуется многочисленными высыпаниями пятнистой формы
Инкубационный период краснухи длится две-три недели. И лишь затем появляются характерные симптомы:
- Насморк.
- Конъюнктивит.
- Боль в горле.
- Невысокая температура до тридцати восьми градусов (в некоторых случаях может отсутствовать).
- Увеличение лимфоузлов, как правило, в затылочной области.
- Высыпания на коже в пятнистой форме преимущественно в области лица, поясницы, ягодиц, разгибательных поверхностей суставов. Зуд отсутствует. Сыпь проходит через три-семь дней без видимых последствий на коже.
Кожные проявления возникают после остальных симптомов. Причём сыпь распространяется на максимальной площади уже в течение суток. В очень редких случаях (менее 0.1 процента) может развиться кровоточивость или энцефалит. Для заболевших этой инфекцией отсутствует какое-либо специальное лечение, кроме купирования симптоматики, которая вызывает боль и температуру.
Опасность краснухи во время беременности
Несмотря на относительную лёгкость протекания болезни, Всемирная организация здравоохранения (ВОЗ) совместно с ведомствами большинства стран проводит крупномасштабную вакцинацию от краснухи. Ещё в 1941 году врач из Австралии Н. Грегг обнаружил неблагоприятное влияние краснухи у беременной на плод. Им были описаны наиболее часто встречающиеся аномалии в развитии из-за прямого заражения. Согласно дальнейшим исследованиям было выявлено, что краснушная инфекция воздействует напрямую на клетки эмбриона. Чем меньше срок беременности, тем выше вероятность поражающего действия. Большинство врачей считают, что риск возникновения нарушений в первом триместре приближается к ста процентам. По статистике пятнадцать-двадцать процентов всех пороков внутриутробного развития связаны с инфицированием краснухой.
 Опасность краснухи у беременной заключается в возинкновении пороков развития у инфицированного плода
Опасность краснухи у беременной заключается в возинкновении пороков развития у инфицированного плода
Как развивается внутриутробное инфицирование плода
Заражение плода происходит после того, как вирус попадает в кровоток и распространяется в околоплодные воды и плаценту. Плацента в дальнейшем становится очагом инфекции для плода. Вирус проникает в клетки эмбриона и изменяет генетическую информацию, которая содержится в рибонуклеиновой кислоте (РНК). РНК наряду с ДНК участвует в кодировании и регуляции генов. В результате действия вируса нарушается клеточный обмен и синтез белков. Вероятность инфицирования плода зависит от его возраста. До восьмой недели заражаются от пятидесяти до восьмидесяти процентов эмбрионов. Во втором триместре вероятность инфицирования будущего ребёнка снижается до десяти-двадцати процентов. На поздних сроках заражение плода происходит достаточно редко.
Последствия для ребёнка
Последствия влияния краснушечной инфекции на плод проявляются не только дефектами в развитии. Так медицинская статистика показывает, что инфицирование на ранних сроках может привести к гибели эмбриона в двадцати процентах случаев, к спонтанным абортам — от десяти до сорока процентов. К тому же фиксируется смертность ребёнка в период новорождённости из-за пороков сердца, воспалительных инфекций, общего недоразвития. Поэтому заболевание беременной краснухой до шестнадцатой недели, которое подтверждается достоверными клиническими обследованиями, является абсолютным показанием, чтобы прервать беременность.
Синдром врождённой краснухи
Возникающие проблемы со здоровьем из-за инфицирования краснушечным вирусом во внутриутробном периоде называются синдромом врождённой краснухи (СВК). СВК характеризуется широким спектром клинических проявлений. В основном врождённая краснуха вызывает у плода так называемую триаду Грегга:
- катаракта, глаукома, микрофтальмия (уменьшенный размер глаза), близорукость;
- сердечные пороки: незаращение артериального протока, перегородки между желудочками, неправильное расположение магистральных артерий, стеноз аорты;
- глухота.
Возникновение эпидемий краснухи зависит от сезона года (весна) и происходит с периодичностью каждые три-четыре года. Согласно статистике, ведущейся с 1978 года, заболеваемость СВК по России изменялась в пределах от ста до четырёхсот больных на сто тысяч населения.
Таблица: пороки развития плода и сроки перенесённой краснухи у беременной
| Срок инфицирования беременной | Нарушения в развитии плода |
| Три-семь недель | Гибель эмбриона, спонтанный аборт |
| Три-шесть недель | Поражения глаз |
| Пять-семь недель | Сердечные пороки |
| Пять-двенадцать недель | Поражения органов слуха |
| Восемь-девять недель | Пороки развития молочных зубов |
Перечень дефектов развития плода
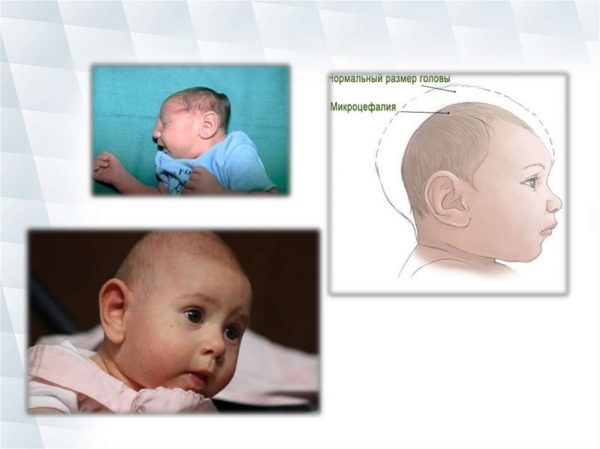 Микроцефалия является одним из пороков развития при синдроме врождённой краснухи
Микроцефалия является одним из пороков развития при синдроме врождённой краснухи
Помимо классических патологий, фиксируется целый ряд других аномалий развития:
- поражения центральной нервной системы;
- пороки желудочно-кишечного тракта, мочеполовой системы, системы дыхания;
- значительное уменьшение размеров черепа;
- гепатит;
- расстройства головного мозга;
- волчья пасть;
- пороки опорно-двигательного и вестибулярного аппарата.
Дети с синдромом врождённой краснухи имеют малый вес и рост, значительно запаздывают в развитии. Наиболее частым внешним симптомом этой болезни является тромбоцитопеническая пурпура — повышенная кровоточивость из-за снижения тромбоцитов в крови. Такой признак проявляется у каждого пятого новорождённого с врождённой краснухой. Обычно проходит к концу первого месяца жизни. У большинства новорождённых болезнь протекает бессимптомно. У семидесяти процентов признаки недуга возникают впоследствии. Обычно при краснухе развиваются сразу несколько пороков. Помимо пурпуры, дополнительными клиническими признаками являются следующие симптомы:
- желтуха;
- увеличенная селезёнка;
- менингоэнцефалит;
- запаздывание умственного развития.
Анализы на краснуху при беременности
По оценкам ВОЗ в России у каждой пятой женщины отсутствует иммунитет к краснухе. Беременной можно меньше волноваться, если она переболела краснухой в детстве или заранее сделала соответствующую прививку. Начальную симптоматику заболевания можно спутать с острой респираторной вирусной инфекцией. Точный диагноз может быть поставлен в результате анализов на наличие в организме антител к вирусу краснухи, которые проводятся в лабораторных условиях.
Антитела к краснухе
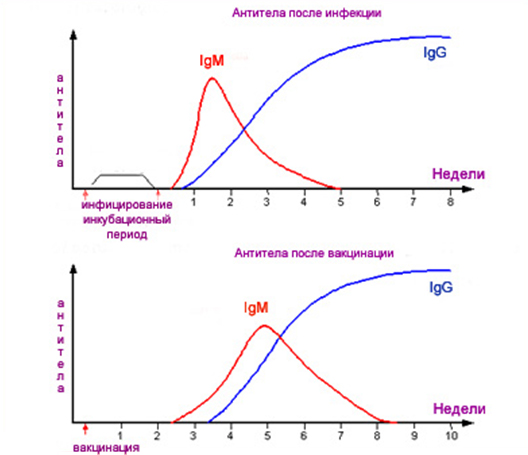
 Количество IgM-антител и IgG-антител в крови свидетельствует о фазе течения краснухи
Количество IgM-антител и IgG-антител в крови свидетельствует о фазе течения краснухи
Диагностика заболевания опирается на наличие или отсутствие двух типов антител: IgM, IgG. Антитела IgM появляются с самого начала инфицирования и пропадают через тридцать-сорок дней. Причём они не возникают у человека, имеющего иммунитет. Антитела IgG начинают вырабатываться в организме после перенесённого заболевания или после проведённой вакцинации.
Анализы на краснуху при заболевании беременной и их расшифровка
Если беременная не проходила вакцинацию и до беременности не болела краснухой, то ей рекомендуется обратиться к инфекционисту, который направит на анализы. Обязательно нужно пройти обследование, если беременная находилась в обществе с больным краснухой или у неё появились характерные признаки болезни.
Расшифровку лабораторных данных должен выполнять врач. Наиболее благоприятным результатом будет наличие IgG-антител и отсутствие IgM-антител. В этом случае у беременной имеется иммунитет к краснухе, и беспокоится не о чем. Отрицательным результатом будет уровень IgM-антител выше допустимого. Это означает, что болезнь находится на острой ранней стадии или была перенесена недавно.
Таблица: расшифровка анализа на краснуху у беременной
| Предварительный диагноз | Рекомендуемые меры | |
| IgM — отрицательно, IgG отрицательно | Беременная женщина здорова, но иммунитет к краснухе отсутствует. | Женщине рекомендуется избегать возможного контакта с заражённым человеком на весь период беременности. |
| IgM — отрицательно, IgG — положительно | Женщина здорова, Имеет сильный иммунитет к тогавирусу. | По поводу заражения краснухой беременной можно не беспокоиться. |
| IgM — положительно, IgG — положительно | Беременная недавно переболела краснухой, но у неё уже выработался иммунитет. | Необходимо дополнительное обследование на предмет инфицирования плода и комплексное лечение, которое направлено на снижение уровня IgM-антител и на нормальное развитие будущего ребёнка. |
| IgM — положительно, IgG — отрицательно | Болезнь находится в острой фазе, иммунитет отсутствует. Причём факт заражения случился от недели до трёх месяцев тому назад. | Требуются дополнительные обследования на наличие пороков развития, комплексная терапия. |
Анализы на краснуху при планировании беременности и их расшифровка
Если женщина планирует стать мамой и при этом сомневается в наличии иммунитета к краснухе, то ей необходимо пройти лабораторные исследования на антитела. Это поможет избежать необратимых последствий при беременности.
Таблица: расшифровка анализа на краснуху при планировании беременности
| Предварительный диагноз | Рекомендуемые меры | |
| IgM — отрицательно, IgG — отрицательно | Женщина здорова, но иммунитет к краснухе отсутствует. | Женщине рекомендуется сделать прививку задолго до беременности. |
| IgM — отрицательно, IgG — положительно | Женщина здорова, Имеет сильный иммунитет к тогавирусу. | Можно спокойно планировать беременность. |
| IgM — положительно, IgG — положительно | Женщина недавно переболела краснухой, но у неё уже выработался иммунитет. | Необходимо полгода повременить с зачатием ребёнка. Желательно повторить исследования. |
| IgM — положительно, IgG — отрицательно | Болезнь находится в острой фазе, иммунитет отсутствует. | Необходимо минимум полгода после выздоровления воздержаться от зачатия. Проводится симптоматическая терапия. |
Мероприятия при контакте беременной с больным краснухой
Беременной в любом случае следует избегать каких-либо контактов с инфицированными больными. Даже при имеющемся иммунитете имеется небольшой риск заражения краснухой, так как вирус постоянно мутирует и его воздействие меняется. Если у женщины отсутствует иммунитет, то она должна сдать анализ на антитела. При заражении врач-гинеколог назначит дополнительное УЗИ и тройной тест, чтобы определить отклонения в формировании плода. По неблагоприятным показаниям и решению женщины может проводиться процедура амниоцентеза: забора и исследования околоплодных вод для ответа на вопрос о наличии или отсутствии пороков развития. Далее консилиумом врачей и будущей мамой может быть поставлен вопрос о прерывании беременности.
Лечение краснухи у беременных
При установлении диагноза на краснушечную инфекцию у беременной проводят симптоматическое лечение:
- Постельный режим.
- Обильное питьё.
- Приём мультивитаминных препаратов.
- Парацетамол, Ибупрофен при температуре и болях.
Если болезнь возникла до шестнадцатой недели, то врачи будут рекомендовать прервать беременность. Если женщина отказывается, то ей вводят большие дозы противокраснушного иммуноглобулина. Если заражение плода произошло после двадцатой недели, то методы и подходы терапии подбираются индивидуально. В случае сохранения беременности может быть проведена специфическая профилактика IgG-антителами.
Прививка от краснухи
 Прививка от краснухи является единственным способом предотвратить заражение
Прививка от краснухи является единственным способом предотвратить заражение
Единственным способом избежать последствий инфицирования краснухой является профилактическая вакцинация. Она проводится в России на государственном уровне с 1998 года путём введения специального краснушечного вируса. Первую прививку делают всем детям в годовалом возрасте. Ревакцинацию проводят в шесть-семь лет. Девочкам-подросткам в тринадцать-четырнадцать лет ещё раз делают подобную прививку. Осложнения после этой процедуры появляются крайне редко. Побочные реакции могут возникать в течение двух недель после введения вакцины:
- Мелкие высыпания.
- Повышение температуры.
- Ринит.
Они являются ответом иммунной системы на введение специфического вируса.
Многие специалисты рекомендуют всем женщинам делать прививку от краснухи перед планированием беременности за три-шесть месяцев. Если у женщины IgG-антитела имеются, но в небольшом количестве, то в случае вакцинации их концентрация повысится. При нормальной плотности IgG-антител прививка никак не повлияет на иммунитет к краснухе. Ну а в случае отсутствия защиты от этой инфекции вакцинация обязательна.
После вакцинации женщина должна избегать наступления беременности в течение 3 месяцев из-за риска развития врожденной краснухи, вызванной вакцинным штаммом. Теоретически он составляет не более 2 %.
ВОЗ настоятельно не рекомендует делать прививку во время беременности, так как она может негативно отразиться на формировании плода.
Профилактика эпидемий краснухи
В последние годы популярны разговоры об отказах в проведении обязательной вакцинации, которые основываются на якобы имеющих место серьёзных осложнениях после проведения процедур. Государство предоставляет таким людям возможность выбора. По некоторым данным, около десяти процентов родителей отказываются прививать своих детей. Но нужно понимать, что именно массовые вакцинации на государственном уровне, по данным ВОЗ, сохраняют ежегодно жизнь более чем трём миллионам детей. В России после распада Советского Союза резко увеличилось количество детей больных синдромом врождённой краснухи. Внедрение плановой вакцинации позволило снизить заболеваемость в разных регионах России от пяти до десяти раз. Поэтому соблюдая нормы вакцинации, каждый человек не только сберегает своё здоровье, но и вкладывает свою лепту в здоровье людей в масштабах страны.
Видео: доктор Александр Мясников об отказе от прививки к краснухе
Отзывы
Для того чтобы избежать последствий краснухи для беременной и плода, необходимо заранее планировать беременность. В этом случае можно спасти не только качество жизни будущего ребёнка, но и саму его жизнь. Профилактические мероприятия и подходы не являются сложными, нужно только не стесняться обращаться к врачам заранее.
Источник
Краснуха – обычная детская инфекция. Так в чем проблема?
Все знают, что во время беременности нельзя болеть. Особенно «вирусом». Особенно, краснухой. Дело в том, что распространенное определение «коварный вирус» подходит к краснухе совершенно точно. Так случайно сложилось в природе, что вирус краснухи имеет высокую тропность к эмбриональным тканям. То есть он точь-в-точь как ключ к замку подходит к клеткам зародыша и всегда (!) влияет на процесс деления клеток, поражает ткани и органы плода, что вызывает тяжелые пороки. Любой другой вирус в беременном организме может повести себя по-разному – от полного отсутствия проблем до действительно тяжелых поражений. Многое зависит от общего состояния организма женщины, вирусной нагрузки, срока беременности и т.д. Все вирусы имеют «люфт пощады», кроме краснухи.
История вопроса
О том, что краснуха является виновником тяжелых врожденных патологий, узнали сравнительно недавно. Первая работа была опубликована лишь в 1943 году австралийскими учеными, которые выявили и описали механизм рубеолярной эмбриопатии – «Этиологический фактор, вызывающий краснуху после прохождения хорионального барьера, может привести к тяжелым поражениям плода, тогда как та же инфекция, гнездящаяся в зрелых тканях матери, обусловливает лишь легкое заболевание».
Через двадцать лет в США случается тяжелая эпидемия краснухи, в результате которой переболевает не менее 20 миллионов человек. И в этом же году рождается два миллиона детей, имеющих физические уродства, глухоту, немоту, умственные отставания и другие проблемы. Это была самая крупная «краснушная катастрофа» в истории. Далее, в разное время в разных странах происходили вспышки заболеваемости с неизбежными последствиями – рождением детей с патологиями, однако в меньших масштабах.
Безусловно, нынешнюю актуальность краснухи не сравнить с прошлыми временами, фактически, мы можем говорить лишь о спорадических вспышках, не имеющих важного эпидемиологического значения. Но что же мешает забыть полностью про этот вирус, как мы забыли уже о многих? Ответ на поверхности – это набирающий популярность отказ от прививок.
В России в 2016 году было зафиксировано восемь случаев краснухи у детей – это много!

Врожденная краснуха
Течение болезни при внутриутробном заражении значительно отличается от обычной краснухи, которой болеют дети и взрослые. При заражении в первые недели беременности вирус распространяется в крови женщины (вирусемия) и через хорион (будущая плацента) проникает в ткани зародыша, поражая его. После 14 недели путь передачи – трансплацентарный. Отличие краснушного вируса от многих других заключается еще и в том, что сформированная плацента не в состоянии его удержать как многие другие вирусы и бактерии. Возбудитель краснухи не просто легко преодолевает защитный барьер, но и размножается в ткани плаценты, накапливает большое количество активных вирусных частиц, которые разносятся по кровеносной системе плода и проникают во все его органы. Поражая сосуды плаценты, вирус нарушает питание плода.
Внедряясь в процесс деления клеток (а у плода это ВСЕ его клетки), вирус затрагивает настолько важные процессы, что страдают буквально все органы и системы плода. Врожденная краснуха развивается вне зависимости от того, насколько тяжело протекает заболевание у женщины. И даже бессимптомное течение краснухи у беременной развивает тяжелую внутриутробную форму патологии плода.
Синдром врожденной краснухи (Congenital Rubella Syndrom – CRS) зависит от срока инфицирования. Выделяют классический синдром врожденной краснухи, так называемую триаду Грега (катаракта – 75%, пороки сердца – 50%, глухота – 50%). В последующие годы проявлениями этого синдрома дополнительно стали считать тромбоцитопеническую пурпуру, увеличение печени и селезенки, задержку внутриутробного развития, интерстициальную пневмонию, миокардит или некроз миокарда и поражение костей, отставание в физическом и умственном развитии. Перечень этих проявлений стали именовать расширенным синдромом врожденной краснухи. У некоторых детей выявляются признаки иммунодефицита, в дальнейшем у лиц с врожденной краснухой могут развиться поздние осложнений – психические болезни, сахарный диабет и т.д..
Наиболее опасный срок инфицирования – первые восемь недель беременности. В этот период происходит важнейший процесс – органогенез, то есть закладка всех органов плода. При заражении в этот период возникают множественные пороки – аномалии сердца, органов слуха (глухота в 90%), зрения, костей черепа, конечностей. Среди новорожденных, перенесших инфицирование на ранних сроках отмечается очень высокий процент перинатальной смертности. Инфицированный новорожденный является потенциально опасным в плане заражения других людей в течение полугода, а порой и дольше, до двух лет.
Скрининг – какие сдавать анализы?
Слов «скрининг» переводится как «просеивание». То есть все (!) планирующие и беременные должны быть просеяны на предмет краснухи – была? не была? что делать? Не важно, какие записи в детской карте, не нужно «спрашивать у мамы болела или нет», это все не имеет значения, самое главное – лабораторный результат анализа крови на уровень антител к краснухе.
1. Скрининг при планировании. Самый идеальный вариант – это обратиться к врачу за три месяца до планирования беременности. В этой ситуации можно проверить, есть ли антитела к краснухе. При их обнаружении не требуется никаких мер, но если их нет, то необходимо (ОБЯЗАТЕЛЬНО) сделать прививку и спустя три месяца спокойно планировать беременность. Заодно и фолиевую кислоту успеет пропить.
Какие именно проверяют показатели? Это антитела (иммуноглобулины) класса G и класса М. Эти показатели входят в перечень ToRCH-комплекса – обязательного анализа как на этапе планирования, так и при беременности. Антитела G показывают наличие иммунитета к краснухе. Важно понять – не самого вируса, а именно памяти о нем! То есть когда-то организм уже видел вирус краснухи, сформировал о нем память, оружие и следующее внедрение вируса в организм уже будет встречено защитой. Иммунитет может быть поствакцинальным, то есть после прививки или постинфекционным, как результат перенесенной краснухи или контакта с инфицированным. Высокие значения иммуноглобулинов G к краснухе (напряженный иммунитет) – гарантия безопасности.
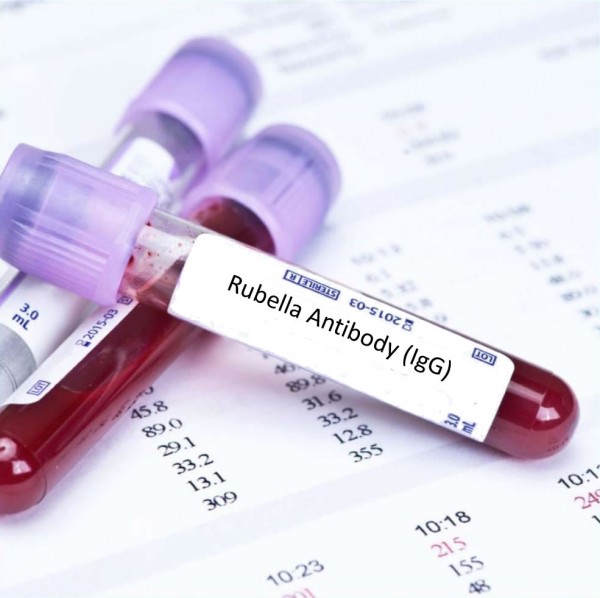
2. Скрининг при беременности – это менее идеальный вариант, потому что возможностей предотвращения инфицирования уже нет, остается только контролировать ситуацию.
- Отсутствие антител Ig M и наличие антител Ig G
в высоком титре – признак сформированного иммунитета, то есть ничего предпринимать не нужно.
- Отсутствие антител
IgМ и IgG
у женщины в первом триместре беременности свидетельствует об отсутствии инфицирования, а значит и иммунитета. В этом случае исследование повторяют во втором триместре беременности (до 20 недель). При отрицательных результатах двух исследований дальнейший мониторинг не проводится, если нет иных показаний для обследования (контакт с человеком, имеющим краснуху либо подозрение на нее; наличие сыпи, температуры). Важно – избегать ситуаций повышенного риска заражения краснухой. Исключить посещение мест скопления детей (праздники, елки и прочее). При любых вариантах информации типа «у Маши в садике краснуха» бегом бежать от Маши и информировать врача о возможном контакте.
Наличие АТ IgМ и отсутствие АТ IgG в любые сроки беременности чаще свидетельствует об инфицировании, однако следует исключить ложноположительный результат исследования. Для этого целесообразно определение АТ IgМ к отдельным белкам вируса краснухи с использованием иммуноблотаи анализа на вирус краснухи методом ПЦР (обнаружение РНК вируса). Наличие РНК вируса свидетельствует о виремии и подтверждает диагноз краснухи. Также целесообразно исследовать сыворотку крови в динамике через 7–10 дней: повторное выявление АТ IgМ и появление АТ IgG или достоверное (в 4 раза) нарастание концентрации (титра) АТ IgG будет свидетельствовать в пользу текущей инфекции. Для уточнения “свежести” формирующегося ответа иммунной системы необходим анализ на авидность IgG – в самом начале заболевания эти антитела слабо связывают вирусы и обладают так называемой низкой авидностью. Чем больше проходит времени от встречи с вирусом, тем выше авидность.
Краснуха при беременности – что дальше?
Диагноз “на глаз” устанавливается очень сложно из-за стертой симптоматики. Классическое проявление краснухи – характерная сыпь, повышение температуры, увеличение лимфоузлов, недомогание и т.д при беременности могут проявиться в слабом виде, либо вообще бессимптомно. Краснуха — это острая вирусная инфекция, легко передающаяся воздушно-капельным путем при разговоре, кашле, чихании. Это строгий антропоноз, то есть передается только от человека к человеку. Для инфицирования необходим достаточно длительный и тесный контакт с больным, например, уход за больным ребенком, совместное пребывание в помещении и др.
Инкубационный период продолжается 15-21 дней, и установить момент заражения очень сложно, поскольку первое время инфекция протекает скрыто. У беременных характерная сыпь часто отсутствует, а вот лимфаденит служит достоверным симптомом краснухи. Лихорадка у беременных обычно не выражена, температура редко поднимается выше 38 градусов. Поэтому атипичное течение болезни (без температуры и сыпи) пропустить очень легко. Именно потому важнейшей составляющей диагностики является контроль уровня антител в крови.
Если инфицирование произошло и подтверждено лабораторной диагностикой, то выносится вопрос о прерывании или сохранении беременности.
Из-за тяжелейших осложнений со стороны плода, которые характерны для краснухи, во всем мире краснуха беременной женщины является абсолютным медицинским показанием для искусственного прерывания беременности, однако окончательное решение всегда принимается семьей.
- Беременность рекомендована к прерыванию при подтвержденной краснухе на сроке до 16 недель беременности вне зависимости от тяжести заболевания и выявления пороков.
- Если краснуха подтверждается на сроке свыше 16 недель и обнаружены пороки, то беременность также рекомендовано прервать. Если же видимые пороки не обнаруживаются, то беременность возможно пролонгировать (при желании матери), однако предупредив о высоком риске возникновении пороков на любом сроке и осложнений после рождения.
- При инфицировании на сроке более 28 недель риски значительно снижаются, но достоверных возможностях рождения здоровых детей речи нет.
- При заболевании краснухой на сроке свыше 28 недель беременная ставится на учет в группу высокого риска. В этом случае проводятся профилактические мероприятия плацентарной недостаточности.
Процесс родоразрешения также протекает в условиях высокого риска кровотечений и нарушения родовой деятельности.
P.S. В этом тексте шесть раз использовано слово «порок», семь раз – «поражение» и по три раза – «патология» и «осложнение». Сколько раз прозвучала «краснуха» я даже считать не стала, точно много, ибо во всем виновата она. Но при всем ужасе последствий краснухи есть один важный момент – мы не беспомощны перед этим разрушительным вирусом. Огромное везение обладать мощным противодействием.и имя ему – ПРИВИВКА. Вовремя проведенная вакцинация в состоянии стопроцентно защитить будущего человека от страшных последствий врожденной краснухи. И советский лозунг «Наше здоровье в наших руках» как нельзя лучше подходит для этой ситуации. Мало какие проблемы мы можем предотвратить однозначно, так если есть к этому возможность – давайте действовать.
Источник
