Активный эпиднадзор за корью
Корь 2019
06.03.2019
В непривитой популяции один больной корью может заразить от 12 до 18 человек.
О ситуации по кори
По информации Европейского регионального бюро ВОЗ за период с января по декабрь 2018 г. (данные получены из стран по состоянию на 1 февраля 2019 г.) корью заразились 82 596 человек в 47 из 53 стран Региона. В 72 случаях заболевание закончилось летально.
Крайне неблагополучная ситуация по кори (наиболее высокие показатели заболеваемости) в Украине, Грузии, Албании, Черногории, Греции, Румынии, Франции.
Так, по итогам прошедшего года
Украина – 1209,25 случаев кори на 1 миллион населения,
Сербия – 579,3 на млн.,
Грузия – 563,8 случаев на млн.,
Албания – 499,6 случаев на 1 млн.,
Израиль – 345,3 случая на 1 млн.,
Черногория – 322,6 на 1 млн.,
Греция – 196,8 на млн.,
Киргизия – 164,4 на 1 млн.,
Молдова – 84 на 1 млн.,
Румыния– 55,1 на 1 млн.,
Франция – 44,7 на 1 млн. населения,
Италия – 42,5 случая кори на 1 млн. населения.
Распространению кори на территории Российской Федерации препятствует достаточный уровень популяционного иммунитета у населения к вирусам кори, поддерживаемый в результате системной плановой работы по иммунизации против кори граждан в рамках национального календаря профилактических прививок, а также широкие противоэпидемические и профилактические мероприятия, проводимые при регистрации первых случаев заболевания.
https://www.rospotrebnadzor.ru/about/info/news/news_details.php?ELEMENT_ID=11283
Обзор
Корь – одна из самых высокозаразных вирусных инфекций, известных человеку.
Важно понимать, что корь – это не небольшая сыпь и лихорадка, которая проходит через несколько дней. Корь – это опасное инфекционное заболевание, которое может вызвать серьезные осложнения, вплоть до летального исхода, особенно у детей младше 5 лет.
Риску заболеть корью подвергается любой человек, не имеющий иммунитета к вирусу кори (не привитой или не выработавший иммунитет).
Также в группу риска входят работники медицинских учреждений и образовательных организаций, работники торговли, мигранты, кочующие группы населения и др.
Источник инфекции – только больной корью человек.
Возбудитель кори – вирус.
Вирус кори передается воздушно-капельным путем, при чихании, кашле, во время разговора.
В случае инфицирования корью беременной, возможен трансплацентарный путь передачи.
Риск заражения корью велик даже при кратковременном общении с больным.
Обычно, все те, кто не прошел вакцинацию, при общении с больным заболевают.
Заразен заболевший с последнего дня инкубационного периода до первых 5 дней с момента появления сыпи. Заразный период может удлиниться до 10 дня с момента появления сыпи в случае развития осложнений.
Наиболее распространенные симптомы кори включают в себя:
- лихорадка (380С и выше)
- общая интоксикация
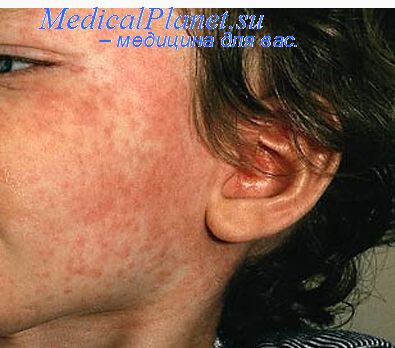
- поэтапное появление сыпи (1 день – лицо, шея; 2 день – туловище; 3 день – ноги, руки)
- кашель
- конъюнктивит
Осложнения кори:
- слепота
- энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
- менингиты, менингоэнцефалиты и полиневриты (в основном наблюдаются у взрослых)
- инфекции дыхательных путей (пневмония)
- корь может усугубить течение туберкулеза
- тяжелая диарея
- отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
После перенесенного заболевания формируется пожизненный иммунитет.
Профилактика кори
В Российской Федерации ведется строгая регистрация, учет и статистическое наблюдение за случаями заболевания корью.
При выявлении заболевшего корью, медицинские работники сообщают об этом, направляя экстренное извещение в территориальный орган, осуществляющий государственный санитарно – эпидемиологический надзор в течение 2 часов. По каждому случаю проводится эпидемиологическое расследование.
Также каждый случай заболевания корью регистрируются в электронной Единой международной системе индивидуального учета (CISID).
Эти важные мероприятия позволяют своевременно отреагировать и минимизировать риск распространения инфекции среди населения путем локализации очага инфекции.
О карантине
При выявлении очага инфекции в организованном коллективе (детском дошкольном, общеобразовательном, а также с круглосуточным пребыванием взрослых), контактировавшие с больным корью находятся под медицинским наблюдением в течение 21 дня. До 21 дня с момента выявления последнего заболевшего в учреждение не принимаются не привитые против кори и не болевшие корью.
Говоря о профилактике кори, следует начать с наиболее эффективной меры профилактики – вакцинопрофилактики.
Вакцинация против кори может проводиться как в плановом порядке, так и по эпидемическим показаниям.
Плановая вакцинация
В Российской Федерации иммунизация против кори проводится в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов. Прививка против кори детям проводится, как правило, одновременно с прививкой против эпидемического паротита (комплексной вакциной корь-паротит), а также против краснухи.
Плановая иммунизация детей проводится в возрасте 1 год и в 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к этой инфекции.
Вакцина против кори эффективна и безопасна.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно – без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
Детям и взрослым, получившим вакцинацию в полном объеме, в сыворотке крови которых не обнаружены антитела в достаточном количестве, проводится повторная вакцинация.
В связи со слабой реактогенностью коревой вакцины, поствакцинальные осложнения возникают крайне редко.
Преимущество вакцинации заключается в том, что люди, которые получают правильные дозы, никогда не заболеют корью, даже если они заражены.
Если не известен вакцинальный статус?
Показателем наличия иммунитета к кори является присутствие в крови специфических иммуноглобулинов класса G (IgG).
При лабораторно-подтвержденном нормальном титре антител вакцинация не проводится.
Если титр антител ниже нормы, или вообще отсутствует – проводится вакцинация.
Особое внимание уделяется выявлению не привитых и не болевших среди труднодоступных слоев населения (мигрантов, беженцев, кочующих групп населения).
Для эффективной защиты населения от кори, охват прививками против кори должен составлять не менее 95%, т.е. 95% населения должно быть вакцинировано и ревакцинировано.
Источник
Об эпидемической ситуации по кори и организации профилактических мероприятий
Ситуация по кори в мире, в том числе в странах Европы остается неблагополучной. По информации, размещенной на сайте Европейского регионального бюро Всемирной организации здравоохранения за последний год максимальные показатели заболеваемости зарегистрированы в Украине, Сербии, Греции, Грузии. Напряженной остается ситуация в Румынии, Италии, Черногории и Франции.
Основной причиной неблагополучия является снижение охватов плановой иммунизации против кори детей и взрослых, рост числа отказов от прививок.
Неблагополучие по кори в Европейском регионе создает дополнительные риски осложнения эпидситуации в нашей стране. В настоящее время эпидемическая ситуация по кори в Российской Федерации контролируемая. Наибольшая доля заболевших корью приходится на лиц, не привитых против кори или не имевших сведений о прививках (свыше 90%).
В возрастной структуре заболевших корью остается высокой доля детей – 55,4%, среди которых также 90% составляют дети, не имеющие прививок против кори.
Часто в эпидемический процесс включаются лица, не прививающиеся по религиозным соображениям, а также лица цыганской национальности, ведущие кочующий образ жизни и не обращающиеся за медицинской помощью.
В случае возникновения очагов кори проводится комплекс мероприятий, позволяющий их локализовать как правило в пределах 1 инкубационного периода, без дальнейшего распространения.
В Ярославской области, в 2018 году зарегистрирован 1 завозной случай кори. Благодаря своевременно проведенным мероприятиям (вакцинация против кори всех лиц, находившихся в контакте с заболевшим), инфекция не имела распространения.
Учитывая тот факт, что число детей не вакцинированных против кори в регионе увеличивается ввиду роста отказов от прививок , имеются кочующие группы населения, не вакцинированные трудовые мигранты, риск распространения инфекции при ее заносе высок, поэтому вакцинация не привитых и не болевших корью, а также привитых однократно детей и взрослых необходима.
Корь – это острое инфекционное вирусное заболевание с воздушно-капельным путем передачи. Клиническая картина кори характеризуется острым началом, подъемом температуры до 38гр. и выше, появлением кашля и/или насморка, конъюнктивита, общей интоксикации, через 3-4 дня наступает поэтапное высыпание пятнисто-папулезной сливной сыпи. Тяжесть течения инфекции зависит от иммунного статуса человека и наличия сопутствующих заболеваний. У некоторых больных могут развиваться тяжелые осложнения в виде бронхита, пневмонии, поражений роговицы глаза в форме кератоконъюктивита. Тяжелейшим осложнением кори является поражение центральной нервной системы (энцефалит, менингоэнцефалит). Тяжелые формы заболевания развиваются у лиц с различными иммунодефицитными состояниями. Чаще тяжелая клиника кори и осложнения отмечаются у взрослых и не привитых против кори детей.
Источником инфекции при кори является больной человек, который выделяет вирус в воздух в течение 5-и дней до появления и 5-и дней после появления сыпи. Наиболее опасны больные в начальном периоде заболевания. Вирус кори выделяется больным человеком при кашле, чихании, плаче, что способствует быстрому распространению инфекции.
Вирус отличается высокой контагиозностью (заразительностью). Восприимчивость к кори считается всеобщей. Заболеваемость среди неиммунных людей составляет 98-100%.
ПРОФИЛАКТИКА КОРИ.
Единственным эффективным методом профилактики кори является иммунизация. Плановые прививки против кори проводятся контингентам, включенным в национальный календарь прививок. Первую прививку против кори (вакцинация) дети получают в 12 месяцев (в 1 год), ревакцинацию в 6 лет; и взрослые до 35 лет (включительно), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори; взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом, и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори
Прививки для населения проводится бесплатно в амбулаторно-поликлинических учреждениях по месту жительства, учебы, работы.
Эпид. обстановка по кори находится на контроле управления Роспотребнадзора по Ярославской области.
Источник
В соответствии с научными предпосылками и практическими возможностями борьба с корью должна осуществляться в три этапа: первый – предотвращение вспышек инфекции и летальных исходов болезни, второй – стойкое обеспечение спорадического уровня заболеваемости, третий – составление программы ликвидации инфекции (эрадикация возбудителя).
Уже имеются все научные предпосылки для решения задач первого этапа. Успешное решение задач борьбы с любой инфекцией в масштабах всей страны возможно только в условиях осуществления единой системы эпидемиологического надзора.
Целью национальной программы эпидемиологического надзора за корью является снижение заболеваемости во всех субъектах России до спорадического уровня путем недопущения вспышек инфекции, а также уменьшения тяжести заболевания, частоты осложнений и предотвращения летальных исходов болезни.
Эпидемиологический надзор за корью основан на эпидемиологическом наблюдении за факторами риска, определяющими интенсивность эпидемического процесса. Факторы риска при кори определяются: 1) фактической заболеваемостью с оценкой полноты выявления пациентов и эффективности диагностики, клинической симптоматики, прививочного анамнеза больных, распределения инфекции во времени, по территориям, по возрастным группам и контингентам населения; 2) фактической восприимчивостью к кори различных групп населения на разных территориях страны, определяемой с помощью количественных иммунологических тестов.
По распространенности этих факторов определяют контингента повышенного риска заболевания; такими контингентами являются группы населения на каждой конкретной территории, среди которых в настоящее время отмечаются наибольший уровень заболеваемости и наименьшая иммунная прослойка (защищенность).

В соответствии со спецификой факторов риска, свойственных коревой инфекции, эпидемиологический надзор включает 6 взаимосвязанных компонентов, осуществляемых планово и экстренно (в эпидемических очагах): 1) эпидемиологическое наблюдение; 2) иммунологический контроль; 3) клиническое наблюдение; 4) эпидемиологический анализ и эпидемиологическая диагностика (включая контроль фактической эффективности мероприятий); 5) разработку рекомендаций по совершенствованию профилактических и противоэпидемических мероприятий.
Эпидемиологическое наблюдение – это система сбора, «консолидации» информации не только о регистрируемой заболеваемости, но и о распространении в населении факторов риска, обусловливающих динамику эпидемического процесса, а также материалов, характеризующих эффективность профилактических и противоэпидемических мероприятий. Эти данные необходимы для прогнозирования тенденции эпидемического процесса, разработки эпидемиологически обоснованных рекомендаций и принятия адекватных управленческих решений.
Иммунологический контроль – это комплексное иммунологическое обследование различных возрастных и профессиональных групп населения, предусматривающее решение многообразных задач эпидемиологического надзора. Иммунологический контроль позволяет оценить фактическую привитость и защищенность детей против кори, уровни индивидуального и коллективного иммунитета, эффективность плановой и экстренной иммунопрофилактики, интенсивность эпидемического процесса, качество диагностики и полноту выявления больных.
Результаты иммунологического контроля позволяют обосновать меры по совершенствованию календаря профилактических прививок и экстренной коррекции иммунной прослойки. Плановый иммунологический контроль включает обследование организованных и неорганизованных детей каждого года жизни, а также взрослых (по 100 сывороток крови на каждый год жизни детей и каждую возрастную группу взрослых раздельно в городах и сельской местности). Экстренный иммунологический контроль проводится в очагах кори. Его объем зависит от размеров очага и определяется эпидемиологом. Все выявленные серонегативные к кори лица подлежат немедленной иммунизации.
Иммунологический контроль является неотъемлемой составной частью эпидемиологического надзора за инфекциями, управляемыми средствами специфической профилактики. Это целиком и полностью относится и к эпидемиологическому надзору за коревой инфекцией. Чем больших успехов в борьбе с корью удается добиться, т.е. чем ниже будет уровень заболеваемости, тем более важную роль и значение будет приобретать иммунологический контроль, особенно на этапе ликвидации этой инфекции.
Клиническое наблюдение осуществляется с целью раннего и полного активного выявления больных. Это особенно важно при заносе кори в детские коллективы, в которых регистрируются случаи заболевания среди привитых, клиническое течение которых без манифестно выраженных патогномоничных симптомов представляет известные трудности для дифференциальной диагностики.
Эпидемиологический анализ и эпидемиологическая диагностика (включая контроль фактической эффективности проводимых мероприятий) необходимы для прогнозирования тенденций эпидемического процесса и разработки эффективных мер борьбы с инфекциями.
Эпидемиологический анализ должен включать оценку следующих мероприятий: организация прививочной работы, своевременность, полнота охвата населения иммунопрофилактикой, обоснованность медицинских противопоказаний к прививкам, эффективность консультативно-прививочной помощи; фактическая привитость населения в се соответствие данным прививочной документации, фактическая защищенность населения; распространенность заболеваемости во времени, по территориям (в городской и сельской местности) и по возрастным группам населения, по детским учреждениям и т. п.; сроки диагностики и изоляции больных, клинические формы болезни, частота осложнений и летальных исходов; сроки и обоснованность проведенных противоэпидемических мероприятий, сроки ликвидации очагов с групповыми заболеваниями, доля вспышечной заболеваемости.
Эпидемиологический анализ должен составлять важнейший раздел работы эпидемиологов, однако до настоящего времени ему не уделяется достаточного внимания. Так, по данным С. С. Спотаренко и соавт. (1982), эпидемиологи сельских районных санэпидстанций уделяют эпидемиологическому анализу лишь 0,58-1,76% своего рабочего времени.
Основными критериями эффективности использования результатов эпиднадзора являются снижение заболеваемости, очаговости, летальности в сочетании с повышением качества проведения профилактических и противоэпидемических мероприятий.
– Читать далее “Эпидемиология ветряной оспы. Клиника и диагностика вентрянки”
Оглавление темы “Эпидемиология кори. Паротит”:
1. Источник кори. Механизм передачи кори
2. Иммунитет к кори. Эпидемический процесс кори
3. Клиника кори. Диагностика кори
4. Профилактика кори. Вакцинация против кори
5. Этапы борьбы с корью. Эпидемиологический надзор за корью
6. Эпидемиология ветряной оспы. Клиника и диагностика вентрянки
7. Эпидемический паротит. Источник эпидемического паротита
8. Восприимчивость к свинке (паротиту). Эпидемиология свинки (паротита)
9. Клиника свинки (паротита). Диагностика свинки (паротита)
10. Краснуха. Источник и механизм передачи краснухи
Источник
